La bronchite asmatica: è davvero corretto mettere insieme due entità diverse tra loro?
In realtà questo termine non andrebbe (e di fatto non è più) usato in ambito specialistico.
Gli specialisti, attenti non solo agli aspetti nosologici e di definizione ma soprattutto alla fisiopatologia, ritengono che una tale definizione, molto usata nella medicina corrente e nel linguaggio popolare, mette insieme due entità molto diverse dal punto di vista della patogenesi e delle manifestazioni cliniche e rischia di far commettere gravi errori anche sul piano terapeutico. La bronchite e l’asma sono infatti molto diverse tra loro.
La prima è evento in genere acuto provocato da agenti esterni, siano essi virus, soprattutto nei bambini, batteri o inquinanti ambientali (fumo, smog, polveri). Si tratta di una infiammazione della mucosa dei bronchi e della trachea, preceduta a volte da manifestazioni a carico delle prime vie aeree (cavo orale, faringe, laringe); si manifesta con tosse e a volte espettorato (catarro) se l’infiammazione è dovuta a batteri e perdura più di qualche giorno.
Terapie per eliminare lo stato di infiammazione
Qui la medicina, professionale o popolare, da sempre si è sbizzarrita in terapie più o meno efficaci e più o meno utilizzate ancora oggi, dai cataplasmi ai fluidificanti di ogni tipo ai rimedi erboristici e dietologici fino agli antibiotici, da utilizzare solo su prescrizione medica: sia perchè spesso controproducenti (non agiscono sui virus) sia perchè vanno scelti con competenza. Raramente provoca difficoltà respiratorie se non in casi perticolarmente gravi, in genere negli anziani, nei cardiopatici o in coloro che soffrono di BPCO (bronchite cronica).
Il “fischietto” nei bambini (broncospasmo) altro non è che il rumore dovuto al passaggio dell’aria nei bronchi ricoperti di muco ma non al restringimento del diametro (lume) dei bronchi: qui l’esperienza clinica del medico gioca un ruolo fondamentale.
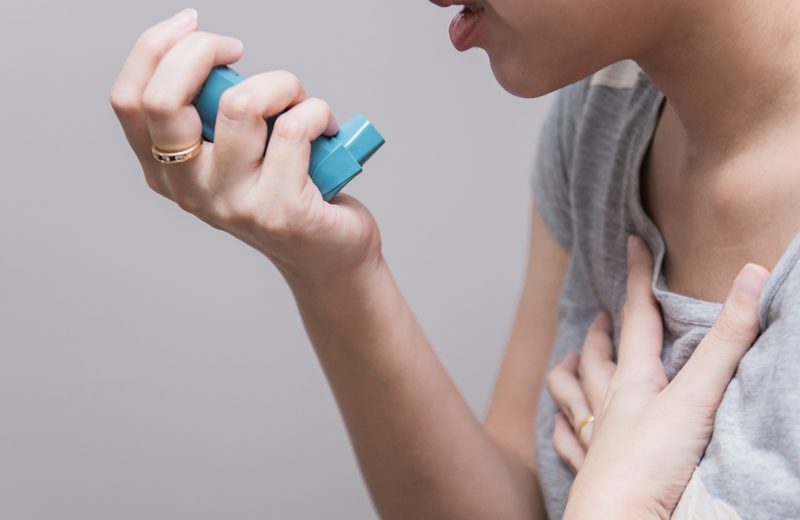
L’asma è malattia del tutto diversa: spesso, soprattutto in età pediatrica, dovuta alla presenza di allergie (asma estrinseca) o a fattori genetici (asma intrinseca).
E’ caratterizzata da difficoltà respiratorie anche gravi ad andamento tipicamente discontinuo e anche improvviso dovuto alla reazione broncospastica provocata dall’inalazione di sostanze allergizzanti.
E’ tendenzialmente una malattia cronica o comunque di lunga durata, spesso stagionale.
La terapia si avvale sia di “vaccini” atti a sensibilizzare il soggetto agli allergeni sia di farmaci broncodilatanti e antiinfiammatori, generalmente somministrati con inalatori tascabili (devices, le cosiddette “pompette”). Raramente è necessario l’utilizzo di antibiotici e mucolitici, se non in caso di complicanze dovute a sovrapposizioni batteriche con espettorazione mucopurulenta.
Come si vede, due malattie, due entità estremamente differenti e anche molto diverse come impegno diagnostico e terapeutico.
La bronchite non necessita infatti in genere di accertamenti specialistici se non in caso di anomala durata o febbre alta o catarro striato di sangue o verdastro: esami ematochimici e radiografia del torace, l’asma invece richiede un approccio pneumologico accurato con l’esecuzione dopo appropriata anamnesi di prove di funzionalità respiratoria, di test di provocazione bronchiale ed eventualmente test allergometrici.
A completamento di questo breve excursus sulle patologie bronchiali più diffuse va segnalato il fatto che negli ultimi anni si parla di ACOS, acronimo a dire il vero un po’ sibillino che mette insieme sia asma sia BPCO. Ma questo è un argomento per noi specialisti che a volte sembriamo divertirci a trovare definizioni nuove per problemi vecchi.
L’importante è comunque soprattutto nei bambini e nei casi intricati e poco responsivi alle terapie di primo livello non sottovalutare un problema che, se non bene inquadrato, può provocare disagi e salute precaria per lunghi periodi.
In particolare mi sembra utile sottolineare che in ambito pediatrico, nel quale il coinvolgimento di problematiche intestinali viene quasi sempre misconosciuto, spesso si abusa di antibiotici, cortisonici e “sciroppi per la tosse” che in realtà non fanno altro che cronicizzare il problema e trasformare i nostri bambini in malati perenni e cagionevoli.